Le ovaie sono due organi di forma ovoidale, con asse maggiore di circa 3-5 cm, posti ai due lati dell’utero ed in prossimità della parete pelvica laterale. Esse sono unite alla parete pelvica dal legamento sospensorio dell’ovaio; invece sono unite all’utero dal legamento largo e dal legamento ovarico.
La linfa reflua dall’ovaio raggiunge i linfonodi pericavali e paraortici ed i linfonodi pelvici situati intorno ai vasi iliaci.
Il sangue venoso refluo dall’ovaio non passa per il fegato facilitando fenomeni endocrini generali. Infatti la vena ovarica sinistra si getta nella vena renale sinistra, mentre la vena ovarica destra entra direttamente nella vena cava inferiore.
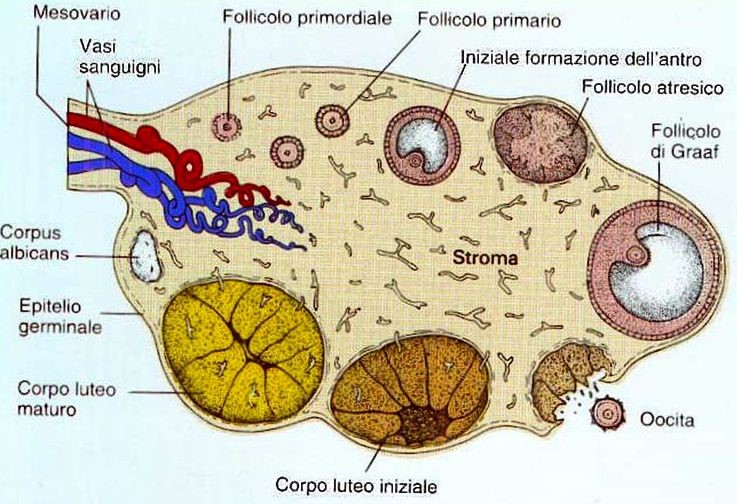
Le ovaie, da un punto di vista istologico, sono composte da corticale e midollare e sono rivestite da un epitelio di superficie costituito da cellule cubiche di origine mesoteliale, denominato epitelio celomatico. Questo ha la proprietà di trasformarsi, per metaplasia, in:
La corticale ovarica è costituita da uno stroma fibroblastico, peculiare per la capacità di produrre ormoni steroidei. In questo stroma si trovano le cellule germinali (oociti primari), circondate da un singolo strato di cellule follicolari appiattite che aderiscono ad una sottile membrana basale. Insieme, oociti e cellule follicolari, formano i follicoli primordiali.
Alla pubertà, un certo numero di follicoli primordiali inizia mensilmente a maturare. Dallo stroma si differenziano due strati contigui, la teca interna e la teca esterna; quest’ultima è costituita da cellule stromali fibroblastiche distribuite in modo concentrico.
La teca interna comprende le cellule tecali, elementi poliedrici con citoplasma ricco di lipidi, circondate da connettivo lasso con una ricca rete vascolare. Successivamente, tra le cellule della granulosa, si formano cavità ripiene di fluido: uno solo dei follicoli attivati, noti come follicoli secondari, diviene dominante, giunge all’ovulazione e si apre a livello della superficie ovarica per liberare l’oocita. I restanti follicoli secondari regrediscono formando piccole cicatrici fibrose.
Il progressivo aumento della produzione ipofisaria dell’ormone follicolo stimolante (FSH) accompagna lo sviluppo dei follicoli, mentre il rapido incremento dell’ormone luteinizzante (LH) si associa con l’ovulazione. Dopo l’ovulazione il follicolo ovulatorio si trasforma in corpo luteo, caratterizzato da ampliamento del citoplasma delle cellule della granulosa e di quelle della teca interna, fenomeno noto come luteinizzazione. In assenza di fertilizzazione dell’oocita il corpo luteo, dopo circa 14 giorni dall’ovulazione, regredisce e viene sostituito da tessuto fibroso (corpo albicante). Durante la fase dello sviluppo follicolare, le cellule della granulosa e della teca interna producono estrogeni, mentre durante la seconda parte del ciclo le cellule del corpo luteo producono sia estrogeni che progesterone.
La midollare rappresenta una porzione quantitativamente minore dell’ovaio, in particolare durante l’età riproduttiva, ed è costituita da:
- vasi sanguigni e linfatici, da fibre nervose e dallo stroma connettivale che confluiscono nell’ilo ovarico;
- cellule che hanno caratteri morfologici e funzionali sovrapponibili a quelli delle cellule interstiziali di Leydig del testicolo.
Fonte: Anatomia patologica e correlazioni anatomo-cliniche (Mariuzzi).