L’anestesiologia è una branca della medicina che si concentra sull’eliminazione della sensazione di dolore e/o della coscienza durante procedure invasive, diagnostiche o terapeutiche, o interventi chirurgici.
L’anestesista può scegliere tra diverse tecniche anestesiologiche in base al tipo di intervento e al paziente. Queste tecniche includono:
- l’anestesia generale o narcosi;
- le anestesie periferiche:
- topica (superficiale, per infiltrazione);
- loco-regionale (blocchi nervosi periferici e centrali);
- l’anestesia combinata o blended.
Anestesia generale
L’anestesia generale è la tecnica anestesiologica più comunemente utilizzata negli interventi di chirurgia maggiore. Essa consta di tre componenti principali: l’ipnosi, l’analgesia e la miorisoluzione.
L’ipnosi comporta la perdita della coscienza e amnesia, che insieme consentono al paziente di non avere un ricordo cosciente della procedura chirurgica. L’analgesia annulla la sensazione di dolore, mentre la miorisoluzione rilassa i muscoli striati, utile sia ai fini dell’intervento chirurgico che delle manovre anestesiologiche, come l’intubazione endotracheale.
In passato, l’anestesia generale veniva condotta utilizzando alte dosi di un unico farmaco che avesse proprietà ipnotiche, analgesiche e miorilassanti. Tuttavia, oggi si preferisce utilizzare dosi minori di farmaci diversi, ognuno con una specifica proprietà. Ad esempio, si può utilizzare un farmaco ipnotico per l’ipnosi (come il propofol), un farmaco analgesico (come un oppioide) e un farmaco miorilassante (come un curaro). Questo approccio consente di ridurre la concentrazione dei singoli farmaci impiegati, diminuendone gli effetti collaterali.
L’associazione dei farmaci deve essere sicura e flessibile, in modo da consentire un’induzione gradevole, un rapido alleggerimento o approfondimento del livello di anestesia e un risveglio rapido senza complicanze o effetti collaterali.
L’anestesia generale si svolge in tre fasi intraoperatorie: induzione, mantenimento e risveglio.
- L’induzione è la fase in cui si induce la perdita di coscienza del paziente, solitamente attraverso la somministrazione di un farmaco come il propofol per via endovenosa, associato ad un analgesico e ad un miorilassante. Una volta ottenuta la perdita di coscienza, si procede all’intubazione orotracheale ed al collegamento ad un apparecchio per la ventilazione meccanica.
- Il mantenimento consiste nel mantenere un livello adeguato di anestesia nelle sue varie componenti d’ipnosi, analgesia e miorisoluzione. Questa fase può essere mantenuta attraverso l’uso di farmaci endovenosi, vapori alogenati o entrambi, indipendentemente dai farmaci utilizzati per l’induzione.
- Il risveglio corrisponde al recupero della coscienza. La ripresa della coscienza viene valutata dall’anestesista ed è definita come la capacità del soggetto di eseguire ordini semplici, come aprire gli occhi a comando o stringere la mano. Viene valutata anche la motilità volontaria, la ripresa della respirazione spontanea efficace e la stabilità emodinamica.
In ogni fase dell’anestesia generale, è importante monitorare costantemente il paziente per garantire il controllo dei parametri vitali e prevenire eventuali complicanze o effetti collaterali.
Anestesia loco-regionale
L’anestesia loco-regionale è un’abolizione reversibile della sensibilità di una regione corporea. L’approccio utilizzabile può essere di tipo neuroassiale/centrale o periferico.
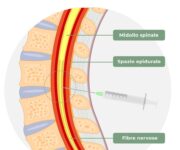
L’anestesia neuroassiale può essere spinale (subaracnoidea) o peridurale/epidurale.
Anestesia spinale (subaracnoidea)
L’anestesia spinale, anche chiamata subaracnoidea, è una tecnica di anestesia neuroassiale che prevede l’inoculazione di un anestetico locale direttamente nello spazio subaracnoideo spinale. L’obiettivo è bloccare la conducibilità nervosa sensitiva (ed eventualmente motoria) alle radici nervose, miscelando l’anestetico con il liquor cefalorachidiano. Questa tecnica viene utilizzata per interventi addominali bassi come ernie inguinali, chirurgia proctologica e taglio cesareo, nonché per qualsiasi intervento agli arti inferiori.
Tuttavia, ci sono alcune controindicazioni da tenere in considerazione, tra cui il rifiuto del paziente, patologie neurospinali non ancora completamente inquadrate, sepsi e batteriemia, reazioni infiammatorie locali o tatuaggi a livello del sito di iniezione, ipovolemia, shock, gravi patologie cardiovascolari, alterazioni della coagulazione e terapia anticoagulante in corso.
Le complicanze precoci possono includere ipotensione, bradicardia, nausea e vomito, anestesia spinale totale da blocco simpatico completo e blocco del diaframma. Le complicanze tardive possono includere ritenzione urinaria, cefalea post-puntura durale, ematoma spinale, dolore al punto di iniezione e sindrome della cauda equina o anestesia a sella.
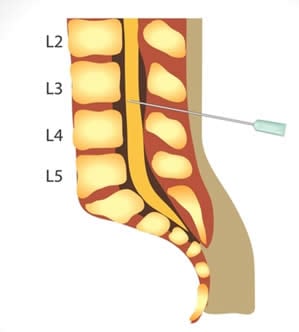
Per il corretto posizionamento del paziente e l’approccio corretto, si utilizzano gli spazi intervertebrali L2-L3, L3-L4 o L4-L5. Il paziente può essere posto in posizione laterale su un fianco e la schiena ricurva verso l’esterno in caso di interventi per fratture dell’arto inferiore, oppure in posizione seduta incurvando la schiena da seduto (comoda per l’anestesista ma con aumentato rischio di ipotensione e sincopi) utilizzata per il blocco a sella. Il blocco a sella, che consiste nel blocco delle fibre sacrali, viene utilizzato nella chirurgia proctologica bassa e nelle fistole sacrococcigee. Per eseguire questa tecnica, si inoculano 0,5-1 ml di anestetico iperbarico e si lascia seduto il paziente per 10-15 minuti, accedendo dal livello mediano L4-L5 mentre il paziente è seduto sul tavolo operatorio.
La sterilizzazione è fondamentale per evitare il rischio di meningiti. Una volta raggiunto lo spazio subaracnoideo, l’iniezione rapida di anestetico crea un flusso turbolento all’interno del liquor, aumentando l’area di effetto. Terminata l’inoculazione dell’anestetico, si posiziona il paziente nella posizione più opportuna a seconda della baricità dell’anestetico locale utilizzato e del livello di blocco spinale desiderato.
Anestesia peridurale (epidurale)
L’anestesia peridurale è una tecnica di anestesia neuroassiale che consiste nell’inoculazione di un anestetico locale nello spazio peridurale, ovvero lo spazio virtuale tra il legamento giallo e la dura madre. Questo blocca la conducibilità nervosa sensitiva (raramente quella motoria) dalle radici nervose a qualsiasi livello, consentendo un’analgesia intra e/o post-operatoria a livello toracico, addominale e pelvico. Inoltre, l’anestesia peridurale è ampiamente utilizzata per l’analgesia del parto spontaneo e del taglio cesareo, anche in tecnica combinata con l’anestesia spinale.
Tuttavia, come per l’anestesia spinale, esistono delle controindicazioni, tra cui quelle relative alla presenza di infezioni, disturbi emorragici, allergie all’anestetico locale o alla metabisolfito di sodio e ipotensione. Inoltre, possono verificarsi complicanze precoci, come la puntura accidentale della dura madre, l’iniezione subaracnoidea dell’anestetico con anestesia spinale, la puntura di una vena peridurale, la puntura del midollo spinale, l’estensione massiva dell’anestesia peridurale con compromissione dei muscoli respiratori e degli arti superiori e il crollo pressorio per blocco del simpatico. Tra le complicanze tardive si annoverano la ritenzione urinaria, la cefalea ortostatica post-puntura durale, l’ematoma spinale, il dolore al punto di iniezione, la meningite purulenta e l’ascesso epidurale.
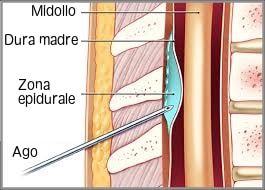
Per eseguire l’anestesia peridurale, viene posizionato un cateterino connesso a una pompa o a un elastomero che eroga il farmaco in modo continuo o a boli ripetuti nel tempo. In questo modo, è possibile utilizzare l’accesso epidurale anche nella fase successiva all’intervento, impiegando tecniche di analgesia multimodale e diminuendo il consumo di oppioidi sistemici.
Il posizionamento del cateterino dipende dal tipo di intervento, ma deve essere preferenzialmente mediano perché più semplice. La ricerca dello spazio peridurale con ago di Tuohy da 10 cm è la parte più complessa della tecnica.
L’altezza per il posizionamento del cateterino dipende dal tipo di intervento: si opterà per lo spazio T7-T8/T8-T9 per la chirurgia toracica, chirurgia esofagea e alto addome; T1O-T11/T1 1-T12 per la chirurgia addominale bassa; L3-L4 per la chirurgia lombare.
Rispetto alla peridurale lombare, il blocco di T1-T5 darà maggiori effetti cardiovascolari con rischio aumentato di bradicardia e ipotensione. È importante porre particolare attenzione ai pazienti con storia di insufficienza respiratoria e BPCO soprattutto nei blocchi toracici alti (blocco della muscolatura accessoria).
Infine, per la rimozione del cateterino, si raccomanda di prestare particolare attenzione ai pazienti in terapia anticoagulante. Per l’eparina non frazionata in infusione continua, la rimozione va effettuata almeno 4 ore dopo la sospensione previo controllo dell’aPTT. Per i pazienti sotto eparine frazionate a basso peso molecolare, la rimozione deve avvenire dopo 10-12 ore dall’ultima somministrazione ed effettuare la successiva 4 ore dopo. Durante la permanenza del cateterino, si raccomanda una somministrazione al giorno. L’assenza di effetto clinico indica un errato posizionamento e richiede la rimozione del cateterino.
Blocchi nervosi periferici
Consiste nell’inoculazione di un anestetico locale vicino al nervo periferico per bloccare la conducibilità nervosa sensitiva e motoria della zona corporea da esso innervata. Questa tecnica è reversibile e l’individuazione del nervo da bloccare può essere effettuata con tecniche eco-guidate, stimolatori nervosi o entrambi.
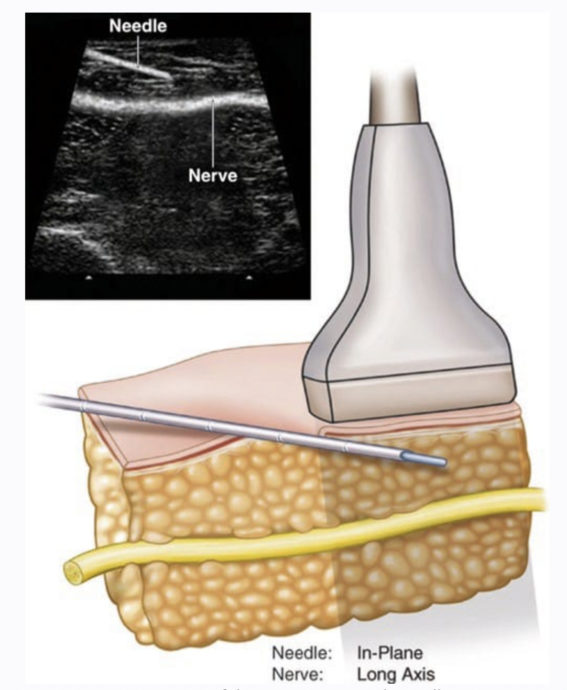
A seconda del sito chirurgico interessato, sono disponibili diversi approcci ai blocchi nervosi periferici.
Per gli arti superiori, si possono utilizzare il blocco interscalenico per la chirurgia della spalla e dell’omero, il blocco infraclavicolare per la chirurgia degli arti superiori e il blocco ascellare per la chirurgia dell’avambraccio e della mano.
Per gli arti inferiori, sono disponibili il blocco del nervo femorale, del nervo sciatico e del nervo otturatorio.
Per la parete addominale, invece, sono disponibili il TAP block, il blocco ileo-inguinale e il blocco ileo-ipogastrico.
Tuttavia, in alcuni casi, è necessario porre particolare attenzione alle possibili complicazioni. Ad esempio, nel blocco interscalenico e infraclavicolare, si deve evitare la paralisi del nervo frenico nei pazienti con patologie respiratorie. L’iniezione di anestetico vicino al ganglio stellato può invece causare la sindrome di Bernard-Horner, che è reversibile.
Inoltre, il volume di farmaco somministrato può essere iniettato in un unico bolo (single shot) o tramite un cateterino perineurale, connesso ad una pompa automatica o ad un elastomero, per erogare il volume di farmaco desiderato in boli ripetuti o in infusione continua. L’utilizzo del catetere perineurale è particolarmente utile per il controllo del dolore acuto post-operatorio. La scelta di rendere il blocco solo sensitivo o anche motorio dipende dalla quantità di anestetico somministrato.
Inoltre, è importante sottolineare che la tecnica anestesiologica dei blocchi nervosi periferici non è solo utilizzata nell’ambito chirurgico, ma può essere impiegata anche nel trattamento del dolore cronico.
Anestesia combinata o “blended”
L’anestesia combinata o “blended” consiste nell’affiancamento di una tecnica locoregionale ad un’anestesia generale. Un esempio di questa tecnica è l’intervento di epatectomia condotto in anestesia generale con posizionamento di un catetere epidurale a livello toracico. Questa tecnica permette di gestire meglio l’anestesia sia durante che dopo l’operazione, garantendo un efficace controllo del dolore e diminuendo l’impiego di farmaci antidolorifici per via sistemica nel postoperatorio.
Diversi studi hanno dimostrato gli effetti positivi dell’anestesia blended sulla prognosi del paziente. Ad esempio, la somministrazione ridotta di oppioidi durante l’intervento porta ad una durata più breve dell’ileo post-operatorio. Ciò significa che il paziente può riprendere le normali funzioni intestinali più rapidamente, riducendo il rischio di complicanze e accelerando il processo di guarigione.
Inoltre, l’anestesia blended consente di ridurre il rischio di effetti collaterali indesiderati associati all’uso di farmaci antidolorifici, come la nausea, il vomito e la sedazione. Grazie all’efficace controllo del dolore, i pazienti possono riprendersi più rapidamente dall’intervento chirurgico e tornare alle normali attività quotidiane.
In sintesi, l’anestesia combinata o blended rappresenta una tecnica anestesiologica efficace ed innovativa che consente di migliorare la gestione del dolore e la prognosi del paziente durante e dopo l’operazione.
Fonte: Manuale di anestesia e rianimazione. Concorso Nazionale SSM.