Il virus dell’epatite A (HAV) è un virus a singola elica di RNA positivo scoperto nel 1973 appartenente alla famiglia dei Picornaviridae. È la causa più comune di epatite virale acuta ed è particolarmente frequente nei bambini e nei giovani adulti.
Si conoscono 6 genotipi differenti e 1 sierotipo.
Il virus presenta un capside resistente ai solventi lipidici (etere) e al pH acido dei succhi gastrici (pH 3) perché non presenta envelope. Resiste ad alte e basse temperature (tra -20 e -70 °C è stabile per anni; a 60 °C è stabile per 1 ora); viene inattivato a 100 C° per circa 5 minuti oppure con il trattamento con UV o con cloro (>1 mg/l per 30 minuti) o formaldeide.
Epidemiologicamente è diffuso in paesi poveri tra cui AFRICA, AMERICA LATINA, SUD-EST ASIATICO. In Italia l’incidenza è in progressivo declino negli ultimi decenni a causa di cambiamenti sociali e comportamentali, migliorate condizioni economiche ed igieniche, disponibilità di acqua potabile, corretto smaltimento dei rifiuti e grazie alla vaccinazione.
VIE DI TRASMISSIONE
La trasmissione del virus dell’epatite A si verifica soprattutto per contagio oro-fecale e si può quindi verificare in zone di scarsa igiene. Le epidemie da contaminazione dell’acqua e degli alimenti (ad esempio verdure innaffiate da liquami) si verificano specialmente nei paesi in via di sviluppo. Anche l’ingestione dei frutti di mare crudi può essere, talvolta, responsabile dell’infezione, tra questi in particolar modo i mitili (cozze) che filtrano grandi quantità di acqua concentrando il virus.
Sono frequenti anche i casi sporadici, di solito da ascrivere a un contagio interpersonale diretto (mani sporche e contaminate).
I contatti sessuali sono particolarmente validi per omosessuali maschi e c’è possibilità di trasmissione con emoderivati (trasfusione e scambi di siringhe nei tossicodipendenti) durante la fase di viremia.
La diffusione del virus nelle feci e nel sangue si verifica prima della comparsa dei sintomi e, di solito, cessa alcuni giorni dopo l’inizio dei sintomi; pertanto, la possibilità di contagio spesso è già assente al momento della manifestazione clinica dell’epatite
Per il virus dell’epatite A non è nota la condizione di portatore cronico e l’infezione non esita in epatite cronica o cirrosi.
PATOGENESI
Il virus viene ingerito, resiste ai succhi gastrici e raggiunge il fegato attraverso il circolo portale, penetra nell’epatocita si libera del capside e si replica attivamente infettando cellule adiacenti.
L’incubazione è di circa 15 giorni e solitamente c’è regressione spontanea con formazione di anticorpi beta nel 90% dei casi. Può esservi però una complicanza chiamata epatite acuta colestatica che in seguito alla formazione di trombi nei piccoli dotti biliari impedisce il deflusso della bile con conseguente ittero a iperbilirubinemia diretta e feci ipocoliche.
SINTOMATOLOGIA
I primi sintomi di epatite A possono essere scambiati con quelli dell’influenza, ma in alcuni malati, soprattutto nei bambini, la condizione potrebbe essere asintomatica. I sintomi di solito appaiono da 2 a 6 settimane (periodo di incubazione) dopo l’infezione iniziale, con una media di 28 giorni.
Il rischio di infezione sintomatica è direttamente correlato all’età, con oltre l’80% degli adulti che sviluppano sintomi compatibili con l’epatite virale acuta e la maggior parte dei bambini (90%) che hanno infezioni asintomatiche o non riconosciute.

I sintomi dell’epatite A sono caratterizzati da esordio improvviso 15-50 giorni dopo l’ingestione e sono costituiti principalmente da malessere, perdita di appetito, astenia, nausea, vomito, dolore addominale e febbre nella fase pre-itterica e urine scure, feci chiare, comparsa di ittero e prurito nella fase itterica.
A partire da 4-5 giorni prima della fase itterica si assiste a un’intensificazione della sintomatologia che invece migliora a partire dalla fase itterica.
Nel bambino, spesso asintomatico, la manifestazione prevalente è la diarrea. L’ittero, molto frequente negli adulti (70-80%), meno frequente nei bambini dai 6-17 anni (40-50%) è invece raro (meno del 10% dei casi) nei bambini piccoli sotto i 6 anni. L’epatite A non cronicizza mai e lascia immunità protettiva.
DIAGNOSI
La diagnosi viene fatta usando test sierologici o immunologici con ELISA. Se si sospetta un’epatite virale acuta, vengono eseguiti i seguenti esami per lo screening dei virus dell’epatite A, B e C:
- Anticorpi IgM anti-epatite A (IgM anti-epatite A);
- Antigene di superficie dell’epatite B (HBsAg);
- Anticorpi IgM anti-core dell’epatite B (IgM anti-HBc);
- Anticorpi contro il virus dell’epatite C (anti-epatite C) e il PCR dell’epatite C RNA (HCV-RNA).
Durante la fase acuta dell’infezione, l’enzima epatico alanina transaminasi (ALT) è presente nel sangue a livelli molto più elevati di quanto sia normale, così come la gammaGT, bilirubina, fosfatasi alcalina. L’enzima proviene dalle cellule del fegato che sono state danneggiate dal virus.
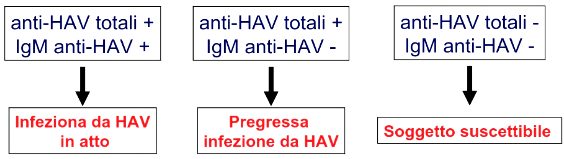
Se le IgM anti-epatite A sono positive, si pone diagnosi di epatite A acuta. La ricerca degli anticorpi IgG anti-epatite A (IgG anti-epatite A) viene eseguita per distinguere un’infezione acuta da un’infezione pregressa. La positività delle IgG anti-epatite A suggerisce una precedente infezione da virus dell’epatite A o la presenza di immunità acquisita. Non esistono ulteriori esami per l’epatite A.
Il virus dell’epatite A è presente nel siero solo durante l’infezione acuta e non può essere individuata con gli esami clinicamente disponibili.
Gli Anticorpi IgM tipicamente sono prodotti nelle fasi precoci dell’infezione e raggiungono il picco circa 1-2 settimane dopo la comparsa dell’ittero. Diminuiscono nel corso di alcune settimane, seguiti dalla produzione di Anticorpi IgG protettivi (IgG anti-epatite A), che di solito persistono per tutta la vita. Pertanto, gli Anticorpi IgM sono un marker di infezione acuta, mentre le IgG anti-epatite A indicano solo una precedente esposizione al virus dell’epatite A e l’immunità verso infezioni ricorrenti.
TRATTAMENTO
Il trattamento consiste in una terapia di supporto, di cui importante è il riposo al letto. Nessun trattamento attenua l’epatite acuta virale, compresa l’epatite A. L’alcol deve essere evitato perché può aumentare il danno epatico.
Per l’epatite colestatica, la colestiramina 8 g PO 1 volta/die o bid, può alleviare il prurito.
I casi di epatite virale devono essere riportati all’Ufficio di Igiene locale o nazionale.
PROGNOSI
I pazienti senza altre malattie concomitanti che si ammalano di epatite A guariscono generalmente tutti senza sequele cliniche, e la mortalità per epatite A è in genere dello 0,1% o comunque inferiore allo 0,5%, ma aumenta in soggetti anziani o debilitati.
Raramente possono manifestarsi forme recidivanti, forme colestatiche (2-3%, con durate della sintomatologia per 1-2 mesi o più) e forme fulminanti, queste ultime hanno una mortalità dell’80%.
Il rischio di morte per insufficienza epatica acuta in seguito all’infezione da epatite A aumenta con l’età e quando il paziente soffre già di una malattia epatica cronica.
I bambini che sono infettati con epatite A in genere hanno una forma più lieve della malattia, di solito della durata di 1-3 settimane, mentre gli adulti tendono a sperimentare una forma più grave della patologia.
PREVENZIONE
Per ridurre il rischio di infezione è fondamentale attenersi alle elementari norme igienico-sanitarie. Le misure di prevenzione consistono nel lavaggio delle mani, nell’eliminazione dei liquidi e del cibo contaminato. L’acqua contaminata può essere purificata mediante clorazione, essendo l’HAV sensibile al cloro o per bollitura a temperature superiori ai 60 °C che denaturano il virus.
In previsione di viaggi in aree a elevata endemia è consigliato ricorrere alla vaccinazione anti epatite A, tale vaccinazione è indicata anche nei maschi omosessuali (soggetticon più alto rischio di contrarre HIV) e nei pazienti epatopatici.
È possibile sia l’immunizzazione passiva con immunoglobuline sia la vaccinazione.
L’immunizzazione pre-esposizione con immunoglobuline è indicata in caso di viaggi in paesi tropicali, in paesi in via di sviluppo o in zone non abitualmente frequentate da turisti. È possibile anche l’immunizzazione post-esposizione in caso di parente o convivente con epatite A o in caso di bambini di scuole materne in cui sono stati identificati casi di epatite A.
Dosaggio di immunoglobuline commerciali (ISG): 0,5 mL nei bambini piccoli, 1 mL nei più grandi, 2 mL negli adulti. L’efficacia della profilassi dipende dalla tempestività con cui è praticata. L’immunizzazione dura da 3 a 6 mesi.

Il vaccino, costituito da virus intero inattivato, conferisce protezione dopo 4 settimane dalla prima dose ed è raccomandato in caso di viaggio di zone endemiche, per personale militare, per soggetti impiegati in asili nido, per tossicodipendenti che fanno uso di droghe endovenose, per gli omosessuali praticanti, per soggetti che necessitano di trasfusioni, per pazienti con epatopatie croniche e per personale che lavora in unità di terapia intensiva.
Il vaccino è somministrato in due dosi a tempo 0 e a 6-12 mesi di distanza, garantendo una copertura teorica di 8 anni (ma, secondo diversi studi, garantirebbe invece una copertura a vita). Esiste anche il vaccino combinato HAV-HBV somministrato a 0-3-6 mesi di distanza.
FONTE: Wikipedia
Fonte: Manuale di malattie infettive.