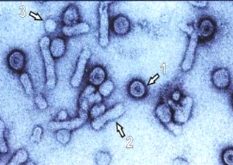
Il virus dell’epatite B è il virus dell’epatite più estesamente caratterizzato e complesso, scoperto nel 1963 da Blumberg (premio nobel nel 1976), appartenente alla famiglia degli Hepadnaviridae.
La particella infettiva è costituita da una porzione centrale (“core“) e da un rivestimento di superficie (nucleocapside ed envelope). Il core contiene un filamento circolare di DNA a doppia elica (un frammento corto incompleto positivo S+ e uno lungo negativo L-) e si replica all’interno dei nuclei degli epatociti infettati. Il frammento lungo del DNA contiene 4 geni sovrapposti:
- GENE S che codifica per l’Ag di superficie HBsAg,
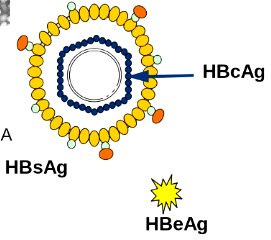
- GENE C che codifica per l’Ag del core virale, (zona del Precore si trova prima del gene C e codifica per la proteina strutturale HBeAg, indice di infettività e viremia);
- GENE P che codifica per DNA polimerasi;
- GENE X che ha una funzione non totalmente compresa ma sembra essere correlato allo sviluppo del cancro al fegato, stimola crescita cellulare.
Il rivestimento di superficie viene aggiunto al core all’interno del citoplasma, dove, per motivi sconosciuti, viene prodotto in grande eccesso. Ci sono diversi genotipi (A, B, C, D, E ed F). Di questi, il genotipo D è quello più diffuso in Italia.
Il virus dell’epatite B è la seconda causa più comune di epatite virale acuta ed è la prima causa di morte per epatite virale.
Il virus dell’epatite B, per ragioni ignote, è talvolta associato a diverse patologie primariamente extraepatiche, tra cui la poliarterite nodosa e altre malattie del tessuto connettivo, la glomerulonefrite membranosa e la crioglobulinemia mista essenziale. Il ruolo patogenetico del virus dell’epatite B in questi disturbi non è chiaro, ma si pensa a meccanismi autoimmuni.
Un’epatite che dura più di 6 mesi viene, di solito, definita come epatite cronica, anche se questa durata è arbitraria.
L’epatite B acuta diventa cronica in circa il 5-10% dei pazienti. Tuttavia, più giovane è l’età in cui si verifica l’infezione acuta, maggiore è il rischio di sviluppare un’infezione cronica:
- Per i neonati (trasmissione verticale): 90%;
- Per i bambini da 1 a 5 anni: 25-50%;
- Adulti: circa il 5%.
Circa 240 milioni nel mondo ha un’epatite B cronica. In assenza di terapia, l’epatite B cronica può guarire (raramente), progredire rapidamente o evolvere lentamente verso la cirrosi nel giro di decenni.
La risoluzione spesso inizia con un incremento transitorio della gravità della malattia e determina una sieroconversione dell’Ag e del virus dell’epatite B (HBeAg) ad Anticorpo anti-HBe.
La coinfezione da virus dell’epatite D causa la forma più grave di epatite B cronica; in assenza di terapia, la cirrosi si sviluppa fino al 70% dei pazienti. L’epatite cronica B aumenta il rischio di carcinoma epatocellulare.
TRASMISSIONE DELL’EPATITE B

Il virus dell’epatite B viene spesso trasmesso per via parenterale, tipicamente attraverso il sangue o i suoi derivati infetti.
Lo screening di routine dei donatori di sangue per l’Ag di superficie dell’epatite B ha quasi eliminato la precedente frequente trasmissione post-trasfusionale, ma la trasmissione per via percutanea attraverso gli aghi infetti, condivisi dai tossicodipendenti, o punture accidentali, tatuaggi, piercing rimane frequente, questo perché il virus può resistere diversi giorni sulle superfici e nel sangue essiccato.
Il rischio di virus dell’epatite B è aumentato nei pazienti sottoposti a dialisi o trattati nei reparti oncologici, così come nel personale ospedaliero che viene in contatto con il sangue.
I nati da madri infette (trasmissione verticale) hanno un rischio di acquisire l’epatite B durante il parto che va dal 70 al 90%, a meno che non vengano trattati con immunoglobuline anti-epatite B e vengano vaccinati immediatamente dopo il parto. Può verificarsi la trasmissione precoce per via transplacentare, ma è rara.
Il virus può essere trasmesso attraverso il contatto mucosale con altri liquidi corporei (fra partner sessuali, sia omo- che etero-sessuali; nelle istituzioni chiuse, come le prigioni e i centri di salute mentale), l’infettività è notevolmente maggiore rispetto al virus dell’epatite A.
Molti casi di epatite acuta di tipo B si verificano sporadicamente senza una fonte nota.
PATOGENESI
Il suo meccanismo di danno è immuno-mediato (e non citolitico) poiché i linfociti T CD8+ e le Cellule NK riconoscono e aggrediscono le cellule infettate.
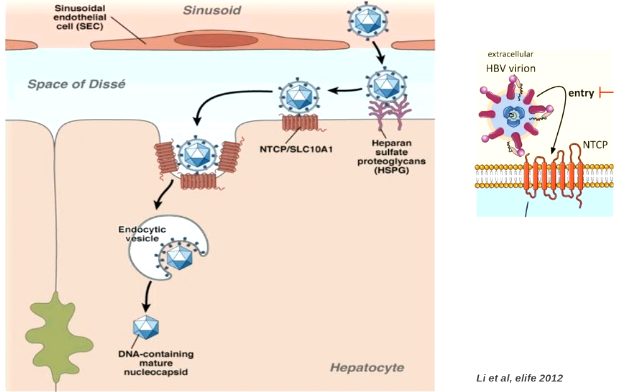
HBV ha le stesse caratteristiche di variabilità genetica dei Retrovirus per cui ad ogni ciclo replicativo la trascrittasi inversa non riesce a correggere gli errori (rispetto alla DNA polimerasi) e si formano virus mutanti molto eterogenei che possono eludere i meccanismi di difesa (es. Mutazione puntiforme gene pre-c ad alto rischio di epatite fulminante).
Ogni individuo ha quindi un virus HBV diverso e questo costituisce un meccanismo attraverso il quale il virus si garantisce una resistenza nel tempo. Un altro meccanismo di difesa dell’HBV è la produzione di numerose molecole difettive che impegnano il sistema immunitario (con consumo di anticorpi) dell’ospite distraendolo dal virus completo.
Nel fegato il DNA di HBV è dosabile tramite PCR anche 30 anni dopo la risoluzione di Epatite B acuta. In alcuni casi anche nel siero e nei linfociti. In questi casi è definita infezione occulta e può riattivarsi in caso di immunodepressione. L’infezione è quindi non curabile e il DNA circolare rimane per sempre all’interno degli epatociti.
SINTOMATOLOGIA
Come già detto il virus non è direttamente citopatico. Il danno epatico nel soggetto con infezione cronica da HBV è immunomediato.
L’infezione da epatite B, dopo incubazione di 40-180 giorni, causa un ampio spettro di disturbi epatici, da uno stato subclinico di portatore a un’epatite grave o all’insufficienza epatica acuta (epatite fulminante), in particolare negli anziani, nei quali la mortalità può raggiungere il 10-15%.
La maggior parte dei pazienti hanno manifestazioni tipiche dell’epatite virale, tra cui inappetenza, malessere, febbre, nausea e vomito, seguiti da ittero con urine ipercromiche e cute giallastra, aumento transaminasi intorno al terzo mese.
I sintomi persistono da poche settimane fino a 6 mesi.
L’epatite cronica colpisce il 10% dei soggetti adulti a causa delle mutazioni che conferiscono resistenza all’INF dopo 6 mesi di malattia. La persistenza di HBsAg nel 60% evolve in cirrosi e nell’epatocarcinoma mentre il 40% evolve in status di portatore sano, per questo motivo è importante la vaccinazione per l’HBV come mezzo di prevenzione dell’epatocarcinoma.
I sintomi dell’epatite B cronica variano in rapporto al grado del sottostante danno epatico.
Molti pazienti, in particolare i bambini, sono asintomatici. Tuttavia, sono frequenti il malessere generale, l’anoressia e l’astenia, talvolta con febbricola e un fastidio aspecifico ai quadranti superiori dell’addome. L’ittero è solitamente assente. Spesso, i primi riscontri clinici sono:
- Segni di malattia epatica cronica o ipertensione portale (splenomegalia, spider nevi, eritema palmare);
- Complicanze della cirrosi epatica (ipertensione portale, ascite, encefalopatia);
Un esiguo numero di pazienti con epatite cronica sviluppa segni di colestasi (ittero, prurito, feci pallide, steatorrea).
Le manifestazioni extraepatiche possono comprendere poliarterite nodosa e la malattia glomerulare.
DIAGNOSI
La diagnosi di epatite B cronica va sospettata in pazienti con una qualunque delle seguenti caratteristiche:
- Sintomi e segni suggestivi;
- Aumentati livelli delle aminotransferasi riscontrati incidentalmente;
- Precedente diagnosi di epatite acuta.
Gli esami di funzionalità epatica sono necessari, se non sono stati già effettuati; essi comprendono le AST e le ALT sieriche, la fosfatasi alcalina e la bilirubina. Altri test devono essere effettuati per valutare la gravità della malattia tra cui albumina sierica, conta piastrinica e il tempo di protrombina/rapporto internazionale normalizzato.
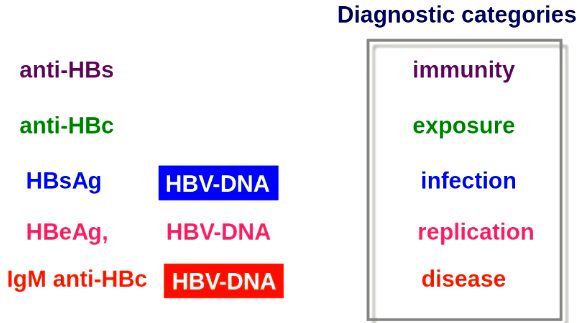
L’epatite B ha diversi sistemi antigene-anticorpo che possono essere testati:
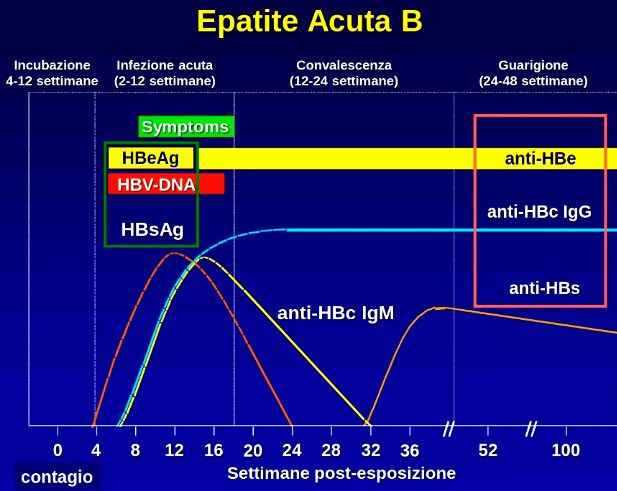 Antigene di superficie dell’epatite B (HBsAg). Compare caratteristicamente durante il periodo di incubazione, in genere 1-6 settimane prima che si manifestino i segni clinici e biochimici della malattia e implica l’infettività del sangue. Scompare durante la convalescenza. Tuttavia, l’antigene di superficie dell’epatite B è, a volte, transitorio.
Antigene di superficie dell’epatite B (HBsAg). Compare caratteristicamente durante il periodo di incubazione, in genere 1-6 settimane prima che si manifestino i segni clinici e biochimici della malattia e implica l’infettività del sangue. Scompare durante la convalescenza. Tuttavia, l’antigene di superficie dell’epatite B è, a volte, transitorio.
Il rispettivo anticorpo (anti-HBs) protettivo compare settimane o mesi più tardi, dopo la guarigione clinica e generalmente persiste per tutta la vita; pertanto, la sua presenza nel siero implica una pregressa infezione da virus dell’epatite B e la relativa immunità (vaccino). Nel 5-10% dei pazienti, l’antigene di superficie dell’epatite B persiste e gli anticorpi non vengono prodotti; questi pazienti diventano portatori asintomatici del virus o sviluppano un’epatite cronica.- Antigene core dell’epatite B (HBcAg). Riflette il core virale. Può essere riscontrato negli epatociti infettati ma non nel siero, se non con tecniche speciali.
L’anticorpo anti-HBcAg (anti-HBc) di solito compare all’esordio della malattia clinica; in seguito, il suo titolo sierico diminuisce gradualmente, di solito nel corso di anni o di tutta la vita. La sua presenza insieme all’anti-HBs indica la guarigione da una pregressa infezione da virus dell’epatite B. L’anti-HBc è presente anche nei portatori cronici dell’antigene di superficie dell’epatite B che non hanno avuto una risposta anti-HBs.
Nell’infezione acuta, gli anti-HBc appartengono principalmente alla classe delle IgM, mentre nell’infezione cronica predominano quelli della classe delle IgG. Le IgM anti-HBc sono un marker sensibile di un’infezione acuta da virus dell’epatite B, e a volte l’unico marker di un’infezione recente, caratterizzando il “periodo finestra” tra la scomparsa dell’antigene di superficie dell’epatite B e la comparsa dell’anti-HBs. - L’HBeAg è una proteina derivata dal core virale (da non confondere con il virus dell’epatite E). Presente soltanto nel siero, l’HBeAg tende a suggerire una replicazione virale più attiva e una maggiore infettività.
Per contro, la presenza del corrispondente anticorpo (anti-HBe) indica una contagiosità di grado minore. Quindi, i marker dell’antigene e sono più utili per la prognosi che per la diagnosi. Un’epatopatia cronica si sviluppa più frequentemente tra i pazienti che hanno l’HBeAg e meno spesso fra i pazienti con anti-HBe. - Il DNA del virus dell’epatite B può essere rilevato nel siero dei pazienti con infezione da virus dell’epatite B in fase attiva. Nel fegato il DNA è dosabile tramite PCR anche 30 anni dopo la risoluzione di Epatite B acuta. In alcuni casi anche nel siero e nei linfociti. In questi casi è definita infezione occulta. L’infezione è quindi non curabile e il DNA circolare rimane sempre all’interno degli epatociti.
La diagnosi viene confermata riscontrando la positività dell’antigene di superficie dell’epatite B (HBsAg), dell’anticorpo IgG anti-core dell’epatite B (IgG anti-HBc) e la negatività degli anticorpi IgM contro l’antigene nucleare dell’epatite B e misurando il DNA del virus dell’epatite B (HBV-DNA quantitativo).
Se la diagnosi di epatite B è confermata, di solito si esegue la titolazione dell’antigene e dell’epatite B (HBeAg) e degli anticorpi anti-antigene dell’epatite B (anti-HBe) per supportare a definire la prognosi e per guidare la terapia antivirale.
Se l’infezione da virus dell’epatite B sierologicamente confermata è grave, vanno dosati gli anticorpi per il virus dell’epatite D.
Il test del DNA del virus dell’epatite B quantitativo si impiega anche prima e durante il trattamento per valutare la risposta e determinare la cronicità.
La biopsia è in genere eseguita per valutare l’entità del danno epatico (lo stato di fibrosi) e per escludere altre cause di malattia epatica insieme ai marcatori sierici di fibrosi. La biopsia epatica si rivela molto utile nei casi che non sono agevolmente classificabili attraverso le linee guida di trattamento.
Oggi viene utilizzato il fibroscan per valutare la fibrosi: più è presente fibrosi, più velocemente si propaga l’onda. Un tessuto elastico e poco fibroso propaga le onde più lentamente.
Altra indagine strumentale è l’esofagogastroduodenoscopia che permette di valutare la presenza di varici esofagee e quindi la presenza di ipertensione portale. La TC ci permette di vedere neoplasie.
SCREENING PER LE COMPLICANZE
I pazienti con infezione cronica da virus dell’epatite B devono essere sottoposti a screening ogni 6 mesi per il carcinoma epatocellulare con l’ecografia e con la titolazione dell’α-fetoproteina sierica, sebbene l’efficacia dei costo/beneficio di questa pratica sia controversa, soprattutto della titolazione dell’α-fetoproteina.
Molto importante è anche lo screening per soggetti che devono fare terapia di immunosoppressione in quanto può determinare una riattivazione del virus. Una volta identificata la categoria virologica si sceglie il giusto intervento. In caso di portatore sano si fa una terapia ETV o TDF in caso di portatore inattivo o occulto si fa profilassi o monitoraggio.
TRATTAMENTO
Esso è basato su Terapia di supporto e, per l’epatite B fulminante, farmaci antivirali e trapianto di fegato.
Nessun trattamento attenua l’epatite acuta virale, compresa l’epatite B. L’alcol deve essere evitato perché può aumentare il danno epatico.
In caso di epatite fulminante, il trattamento con analoghi dei nucleosidi o nucleotidi orali può aumentare le probabilità di sopravvivenza. Tuttavia, il trapianto di fegato d’urgenza rappresenta la migliore speranza per la sopravvivenza. La sopravvivenza è rara negli adulti, se non si esegue il trapianto; i bambini tendono ad avere risultati migliori.
La terapia antivirale è indicata nei pazienti con epatite B cronica e livelli elevati delle aminotransferasi, evidenza clinica o bioptica di malattia progressiva. L’obiettivo è di eliminare l’HBV-DNA. Il trattamento può a volte causare la negativizzazione dell’antigene e dell’epatite B (HBeAg), o, ancor più raramente, la negativizzazione dell’antigene di superficie dell’epatite B (HBsAg). Tuttavia, la maggior parte dei pazienti trattati per l’epatite B cronica deve essere trattato a tempo indeterminato; pertanto, il trattamento può diventare molto costoso.
L’interruzione del trattamento prematuramente può portare alla recidiva, che può essere grave.
Sono disponibili due azioni terapeutiche, ossia analoghi nucleosidici (entecavir, tenofovir, adefovir che sono inibitori della trascrittasi inversa bloccando la retrotrascrizione dell’RNA genomico in DNA), interferone-alfa (INF-α), INF-peghilato-alfa 2a (peginterferone-α). Il cccDNA tuttavia non viene eliminato da questi farmaci e l’HBsAg viene perso con bassa velocit, per cui il rischio di epatocarcinoma persiste.
Si stanno cercando nuove terapie per la guarigione (cura funzionale) e far diventare il paziente HBsAg negativo per far diventare il paziente portatore occulto ed in grado da solo di controllare l’infezione. L’ideale sarebbe arrivare alla completa eradicazione dagli epatociti del cccDNA.
PREVENZIONE
I pazienti devono essere avvertiti di evitare comportamenti a rischio (condivisione di aghi per iniettare farmaci, avere più partner sessuali). Sangue e altri fluidi corporei (saliva, sperma) sono considerati infettivi. I liquidi biologici che vengono emessi devono essere puliti con candeggina diluita. Si raccomandano misure preventive di barriera, ma l’isolamento dei pazienti non ha alcun valore.
Il rischio di infezioni post-trasfusionali viene ridotto evitando le trasfusioni non necessarie ed eseguendo lo screening di tutti i donatori per l’antigene di superficie dell’epatite B e anti-epatite C.
La vaccinazione contro l’epatite B nelle aree endemiche ha notevolmente ridotto l’incidenza e la prevalenza locale. L’immunizzazione prima dell’esposizione è stata a lungo raccomandata per i soggetti ad alto rischio. La vaccinazione è ora effettuata obbligatoriamente iniziando dalla nascita con copertura completa fino ai 20 anni, senza possibilità di riattivazione, nemmeno in caso di immunodepressione.
Gli adulti ad alto rischio di infezione da virus dell’epatite B devono essere sottoposti a screening e vaccinati se non sono già immuni o infetti. Questi gruppi ad alto rischio comprendono:
- Uomini che hanno rapporti sessuali con altri uomini;
- Persone con una malattia sessualmente trasmissibile;
- Soggetti che hanno avuto più di 1 partner sessuale nei 6 mesi precedenti;
- Operatori sanitari e di pubblica sicurezza potenzialmente esposti a sangue o altri fluidi corporei infetti;
- Persone che hanno il diabete e hanno meno di 60 anni (o ≥ 60 anni se il loro rischio di contrarre il virus dell’epatite B si considera aumentato);
- Persone con malattia renale allo stadio terminale, HIV, o malattia epatica cronica;
- Familiari e partner sessuali di persone che sono positive per l’antigene di superficie dell’epatite B;
- Clienti e membri del personale delle istituzioni e delle strutture non residenziali di assistenza giornaliera per le persone con disabilità dello sviluppo;
- Persone in istituti penitenziari o in strutture che forniscono servizi di trattamento e di prevenzione per l’abuso di droga;
- Viaggiatori internazionali in regioni con alta o intermedia endemicità per il virus dell’epatite B.
Sono disponibili due vaccini ricombinanti; ambedue sono sicuri, persino durante la gravidanza. Vengono somministrate tre iniezioni intramuscolo nel deltoide: al basale (dopo la nascita), a 1 mese e a 6 mesi. Per i bambini si usano dosi minori, mentre per i pazienti immunodepressi o per i dializzati si usano dosi maggiori.
Dopo la vaccinazione, i livelli di anti-HBs rimangono protettivi per 5 anni nell’80-90% dei soggetti immunocompetenti e per 10 anni nel 60-80%. Le dosi di richiamo del vaccino sono raccomandate per i pazienti in emodialisi o immunosoppressi in cui l’anti-HBs è <10 mUI/mL.
PROFILASSI POST-ESPOSIZIONE
L’immunoprofilassi post-esposizione per l’epatite B combina la vaccinazione con le immunoglobuline specifiche per l’epatite B, un prodotto con elevati titoli di anti-HBs. L’efficacia delle immunoglobuline anti-epatite B post-esposizione è di circa il 75%.
Ai lattanti nati da madri antigene di superficie dell’epatite B-positive, vengono somministrati la dose iniziale del vaccino e 0,5 mL di immunoglobuline antiepatite B intramuscolo nella coscia subito dopo la nascita.
A chi ha avuto rapporti sessuali con una persona HBsAg positiva o ha avuto esposizioni della cute o delle mucose a sangue HBsAg positivo, vengono somministrati 0,06 mL/kg intramuscolo di immunoglobuline antiepatite B entro alcuni giorni, insieme al vaccino.
Le persone precedentemente vaccinate che hanno avuto un’esposizione percutanea al virus dell’epatite B vengono testate per l’anti-HBs; qualora i titoli risultino < 10 mUI/mL, viene somministrata una dose di richiamo del vaccino.
Fonte: Manuale MSD
Fonte: Manuale di malattie infettive.